Professor Kjeld Møller Pedersen: Bør coronapatienter fortsat opprioriteres foran fx kræft- og hjertepatienter?
10.12.2020
.
I de første faser af coronakrisen var prioriteringen af coronapatienter over andre patientgrupper utvivlsomt nødvendig. Men det står alligevel klart, at nedlukningen af sygehusene blev voldsommere end tilsigtet, og at opprioriteringen af coronapatienter i et vist omfang har skadet andre patientgrupper. For fx kræftdiagnoser og to kritiske hjerte-procedurer faldt aktiviteten voldsomt i starten af corona-nedlukningen.
Kommentar af Kjeld Møller Pedersen, professor i sundhedsøkonomi og -politik på SDU
Corona-forløbet viser klart – og ikke overraskende – at der blev og bliver prioriteret mellem patientgrupper. Coronapatienter kom før næsten alle andre grupper.
Det var nødvendigt, men det rejser mindst tre spørgsmål: 1) Var prioriteringen for voldsom, 2) var der uventede bivirkninger, og 3) var det skadeligt? Svaret er ja til alle tre spørgsmål.
Det er banalt: Når nogle grupper opprioriteres, må det nødvendigvis gå ud over andre grupper – især på kort sigt, hvor de samlede behandlingsmæssige rammer ikke kan ændres.
Det er banalt: Når nogle grupper opprioriteres, må det nødvendigvis gå ud over andre grupper
_______
Nødvendigt?
Der er ikke nogen tvivl om, at det var nødvendigt at lade coronapatienter komme før næsten alle andre patientgrupper. Det danske sundhedsvæsen er ikke dimensioneret til en pandemi og skal heller ikke være det, fordi det i normale tider ville skabe en overkapacitet. Vi regner normalt med en belægningsprocent på 85 pct. for sygehussenge for at kunne klare udsving i presset på sygehusene, omend det under fx influenza-epidemier fører til senge på gangene.
Vi har ikke længere fortidens epidemisygehuse, der netop var en reservekapacitet. De sidste forsvandt i 20’erne og 30’erne, bl.a. fordi de traditionelle epidemier, fx skarlagensfeber, gradvist kunne kontrolleres.
Ved coronakrisens start stod det hurtigt klart, at der ville blive mangel på intensivsenge og især intensivsenge med respiratorer på grund af de respirationsproblemer, som coronapatienter typisk oplever. Sundhedsstyrelsens retningslinjer fra 13. marts pegede således på, at der skulle være omkring 1.200 intensivsenge mod de omkring 400 før coronaen.
På grund af den almindelige opbremsning af sygehusbehandling, corona-frygt og fald af aktiviteten i almen praksis, der er første led i fødekæden til sygehusene, faldt antallet af indlæggelser også dramatisk
_______
I sagens natur kunne de 800 senge plus ikke-intensivsenge kun skaffes til veje ved på forskellig vis at tage sengene fra andre patientgrupper. Det gjorde man bl.a. ved at ophæve patientrettigheder som ventetidsgarantien og udredningsretten, og man stoppede for praktiske formål alle planlagte operationer.
Det frigjorde samtidig operations-og intensivsygeplejersker, som med kort omskoling skulle varetage pleje af intensivpatienter. På grund af den almindelige opbremsning af sygehusbehandling, corona-frygt og fald af aktiviteten i almen praksis, der er første led i fødekæden til sygehusene, faldt antallet af indlæggelser også dramatisk – svarende til et fald på mellem 40-50 pct. i forhold til normalsituationen, hvilket dermed også frigjorde flere senge.
Opprioriteringen af coronapatienter har i et vist omfang skadet andre patientgrupper. Noget var ventet, andet overraskede
_______
Sundhedsstyrelsen skrev, at det samlet set ville være fornuftigt ikke at behandle patienter med sygdomme, hvor der ikke er behov for behandling af akutte og livstruende tilstande, eller tilstande hvor forsinket behandling medfører risiko for tab af førlighed.
Mange funktioner i sundhedsvæsenet er kritiske i forhold til at styrke, opretholde eller hindre forværring af den enkelte borgers sundhed, funktionsniveau, livskvalitet eller arbejdsevne. Sundhedsstyrelsen lagde derfor også vægt på, at kritiske funktioner ikke måtte nedlukkes, fordi det over en længere tidshorisont kunne få stor negativ betydning for både den enkelte borger og for folkesundheden.
Der er imidlertid ikke tvivl om, at de kritiske funktioner blev ramt – også selvom det ikke var tilsigtet. Nedlukningen af sygehusene blev nemlig voldsommere end tilsigtet, dels fordi de første prognoser for behovet for senge til coronapatienter beroede på smittetal fra Norditalien og Wuhan og skød meget ved siden af skiven, og dels fordi henvisningstallet fra almen praksis faldt voldsomt, da den almene praksis også var blevet delvist nedlukket.
Henvisninger til kræftpakker faldt fra ca. lidt under 3.000 per uge i ugen omkring 11. marts til omkring 1.300 i midten af april
_______
Hvilke patientgrupper blev nedprioriteret?
Det fulde billede af konsekvenserne af corona-krisen for andre patienter er stadig ufuldstændigt belyst, men der tegner sig alligevel et klart mønster: Opprioriteringen af coronapatienter har i et vist omfang skadet andre patientgrupper. Noget var ventet, andet overraskede.
Den talmæssigt største gruppe var patienter, der skulle have haft en planlagt operation. Skønsmæssigt drejer det sig om 30-40.000 personer og for de fleste, er der ikke sket ubodelig skade, men der har været (fortsat) nedsat livskvalitet: smerte, nedsat fysisk og social funktionsevne.
Ser man på Sundhedsstyrelsens monitorering af behandlingsaktiviteten, viser tallene, at en stor del af sygehusaktiviteten dykkede med 40-50 pct. fra 11. marts til midten af i april, hvorefter aktiviteten gradvist steg, og i september/oktober var oppe på mindst 85 pct. af normal aktivitet. Regionerne regner desuden med, at en stor del af puklen af udsatte operationer er høvlet af omkring nytårstid.
Faldet i aktivitet var imidlertid alvorligere i andre tilfælde. Der er nemlig ikke tvivl om, at kræftpakker og to hjerteprocedurer PCI og KAG – hhv. ballonudvidelser af hjertets kranspulsårer røntgenundersøgelser af hjertets kranspulsårer – er kritiske funktioner i ovenstående forstand, og her faldt aktiviteten voldsomt.
Det billede bekræfter en ny undersøgelse fra Kræftens Bekæmpelse, som viser, at under forårets corona-lockdown fik markant færre danskere stillet diagnosen kræft end i samme periode tidligere år
_______
Fx faldt KAG fra omkring 300 procedurer per uge til 100 på lavpunktet i april – men er nu ved at være tilbage på normalt niveau. Henvisninger til kræftpakker faldt fra ca. lidt under 3.000 per uge i ugen omkring 11. marts til omkring 1.300 i midten af april. Henvisningerne til kræftpakkerne er dog ligeledes ved at være tilbage på normalt niveau.
En del af rationalet bag kræftpakkerne er, at hurtig diagnose og igangsætning af behandling har betydning for sygdomsudvikling. Selv få uger betyder noget. Det billede bekræfter en ny undersøgelse fra Kræftens Bekæmpelse, som viser, at under forårets corona-lockdown fik markant færre danskere stillet diagnosen kræft end i samme periode tidligere år. Der er tale om en forskel på 33 pct., og Kræftens Bekæmpelse frygter, at de uopdagede sygdomme får alvorlige konsekvenser for patienterne.
BT rapporterede d. 28. november derudover om seks kræfttilfælde baseret på oplysninger fra Patienterstatningen, hvor der var registreret forsinket diagnose af lungekræft; forsinket behandling af kræft i benet; mangelfuld diagnose af tarmkræft; patienten var død efter anmeldelsen til Patienterstatningen og forsinket diagnose af knoglemetastaser efter brystkræft.
Og da Danmark lukkede ned i marts under coronapandemiens første bølge, opdagede hjertespecialisterne en bekymrende sideeffekt ved samfundets smittebekæmpelse: Antallet af patienter med blodpropper i hjertet faldt drastisk. De, der faktisk fandt ind på hjerteafdelingerne, kom ofte flere dage for sent, fordi de var blevet sendt til coronatest først, eller fordi de af frygt for coronavirussen ikke selv havde søgt hjælp. I en artikel i Berlingske Tidende sidst i november blev lederen af Dansk Hjerteregister spurgt om det havde kostet liv. Svaret var klart: ”Det er der ingen tvivl om”.
Da Danmark lukkede ned i marts under coronapandemiens første bølge, opdagede hjertespecialisterne en bekymrende sideeffekt ved samfundets smittebekæmpelse: Antallet af patienter med blodpropper i hjertet faldt drastisk
_______
I en rapport fra Vestdansk Hjertedatabase og Dansk Hjerteregister hed det, at der ikke var tvivl om, at tiltagene overfor COVID-19 har haft effekt på epidemiens udbredelse, men at de afledte konsekvenser af samfundets nedlukning og sundhedsvæsenets omstilling så ud til at ramme dele af befolkningen med alvorlige og livstruende hjertetilstande. Tallene viste ved udgangen af marts, at færre patienter henvender sig til sundhedsvæsnet ved akutte brystsmerter. Det kan være livstruende, da behandlingen af de akutte hjertesygdomme skal ske så hurtigt som muligt for at redde flest muligt.
Patienterstatningen – der hvor man søger om erstatning for skader efter sygdomsbehandling, undersøgelse og sundhedsfaglige pleje mv. – havde sidste i oktober modtaget 144 corona-relaterede erstatningssager, hvoraf 118 drejede sig om skader på grund af udskudt behandling. Der er endnu ikke truffet afgørelse i disse sager, men det bekræfter billedet af, at der er patienter, der mener, at den udskudte behandling har skadet dem.
Et yderligere eksempel på opprioritering af coronapatienter finder man i en anbefaling fra Sundhedsstyrelsen først i november. Sundhedsstyrelsen har lavet anbefalinger til organisering og faglige indsatser ved senfølger efter COVID-19. Anbefalingerne beskriver, hvordan og hvor i sundhedsvæsnet senfølger efter COVID-19 skal udredes og behandles.
Flere regioner har allerede oprettet senfølgeklinikker og opfatter anbefalingen fra Sundhedsstyrelsen som en ny opgave for regionerne. Det ikke ukendt for sundhedsvæsenet at håndtere senfølger fra alvorlige sygdomme, men der oprettes langt fra altid særlige klinikker for udvalgte sygdomme – spørg blot patientforeninger som fx Senfølgeforeningen under Kræftens Bekæmpelse, som ikke på samme måde føler sig tilgodeset.
I de første faser var opprioriteringen utvivlsomt nødvendigt, men efterhånden som COVID-19 forstås bedre, burde COVID-19-indsatsen på en række områder vel afvejes mod en øget indsats for andre sygdomme?
_______
Viden om corona-relaterede senfølger er utvivlsomt ringere end for mange andre sygdomme. Men spørgsmålet er i første omgang, om der følger ’nye penge med’, eller om der skal skabes plads i de eksisterende budgetter. Er det sidste tilfælde går det i sagens natur ud over andre patienter, og er det første tilfældet – nok det sandsynlige – viser det blot, at en ny ukendt sygdom og ukendte senfølger kommer foran velkendte senfølger på fx kræftområdet.
Er opprioriteringen ’forkert’?
Det er én ting at konstatere en opprioritering af en patientgruppe – noget vi fx allerede kender fra den store kræftsatsning med indtil nu fire kræftplaner siden årtusindeskiftet – men det er en anden ting at gøre det for en ny (og skræmmende) sygdom, hvor grundlaget for opprioriteringen ikke er omfattende, og hvor handling naturligt indledningsvis gik forud for analyse.
I de første faser var opprioriteringen utvivlsomt nødvendigt, men efterhånden som COVID-19 forstås bedre, burde COVID-19-indsatsen på en række områder vel afvejes mod en øget indsats for andre sygdomme?
Opprioriteringen af coronapatienter ift. andre patientgrupper er i dag med al sandsynlighed ikke ligeså markant som i marts, april og maj, men idet vi nu træder ind i endnu en corona-nedlukning, er spørgsmålet vigtigt at besvare, hvis vi skal sikre, at andre patientgrupper ikke skal lide unødig skade. ■
Det er én ting at konstatere en opprioritering af en patientgruppe […] men det er en anden ting at gøre det for en ny (og skræmmende) sygdom, hvor grundlaget for opprioriteringen ikke er omfattende, og hvor handling naturligt indledningsvis gik forud for analyse
_______
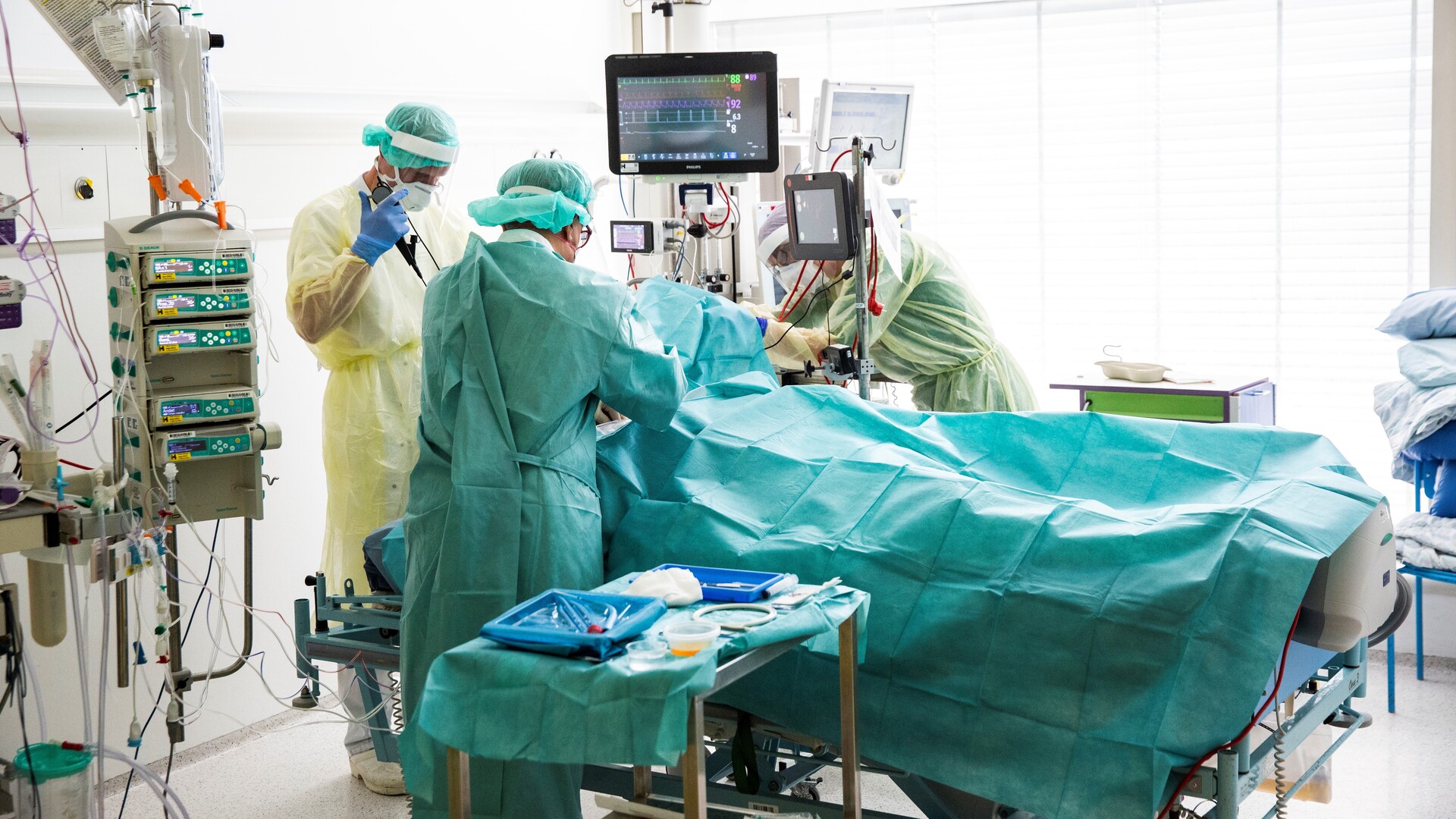
Kjeld Møller Pedersen (f. 1949) er professor i sundhedsøkonomi og -politik på SDU og aktuel med bogen ”Smittetryk og samfundssind – kritiske nedslag i corona-tiden” (Syddansk Universitetsforlag – 2020). ILLUSTRATION: En patient med COVID-19 bliver opereret på Herlev Hospitals Afdeling for Bedøvelse, Operation og Intensiv Behandling i Region Hovedstaden i starten af maj 2020 [Foto: Ólafur Steinar Gestsson/Ritzau Scanpix]















![Kampen om magten: „En meget berigende politisk bog […] Anbefales til indkøb‟](https://d.raeson.dk/wp-content/uploads/2020/02/usa.trump_-300x274.jpg)




